Lúpus Eritematoso Sistêmico
Introdução
As doenças autoimunes são um tipo de
desordem imunológica caracterizada pela diminuição da tolerância aos
componentes do próprio organismo.
Para que uma doença seja caracterizada
como autoimune três requisitos devem estar presentes:(1) presença de reação
autoimune;(2) evidências de que esta reação não é secundária aos danos
teciduais, como os resultantes de uma infecção;(3) a ausência de outra causa
bem definida para a doença.
Diversos estímulos promovem
a ativação de linfócitos auto-reativos. Os seguintes mecanismos são sugeridos
para explicar a relação entre infecções e autoimunidade: Up-regulation da
expressão de co-estimuladores em células apresentadoras de antígeno,mimetismo
molecular,as infecções podem causar dano tecidual e liberação de antígenos
próprios que sofrem alteração estrutural e ativam células T.
Etiologia
O lúpus eritematoso
sistêmico (LES) é uma doença inflamatória crônica, autoimune, que apresenta
grande variação de etiopatogenia, manifestações clínico-laboratoriais e
prognósticos. De modo geral, há predomínio de acometimento cutâneo e articular
e alterações imunológicas com formação excessiva de múltiplos
auto-anticorpos.
Sua etiologia ainda não
está completamente elucidada, sendo provavelmente multifatorial e variável para
diferentes indivíduos. Acredita-se que seja necessária a predisposição genética
interagindo com fatores hormonais, ambientais e infecciosos, que levem à quebra
da tolerância imunológica com formação de auto-anticorpos contra antígenos
diversos. Foram identificados antígenos contra uma gama de componentes
nucleares e citoplasmáticos que não são específicos nem para órgãos nem para a
espécie. Além disso, um terceiro grupo de anticorpos é direcionado contra
antígenos da superfície celular das células do sangue. Estudos de relação
causal têm identificado como desencadeantes a infecção pelo vírus Epstein Barr,
a exposição à radiação ultravioleta e contextos de variação hormonal como
menarca e gravidez, por exemplo. Alguns antígenos leucocitários humanos (HLA)
se associam a risco aumentado de LES. Há maior risco de produção de alguns
auto-anticorpos na presença dos alelos DQB1 e DQA1. A quebra da tolerância no
LES deve envolver mecanismos como exposição de antígenos nucleares e sua apresentação
a linfócitos que desencadeiam ativação de clones autorreativos, particularmente
da resposta humoral, redução da depuração de imunocomplexos e de restos
celulares provenientes de apoptose e diminuição da atividade de linfócitos
supressores. A prática clínica identifica com grande freqüência o início do
quadro ou sua exacerbação intimamente relacionada a grandes perdas e outros
tipos de estresse emocional, cujos mecanismos envolvem inter-relações do
sistema neuropsíquico e imunoendócrino ainda pouco esclarecidos.
Epidemiologia
Incidência:
É muito variável:
-
Varia
de 3,7 a 5,5 por 100.000 habitantes;
-
Em
Natal (RN), identificou-se incidência de 8,7/100.000 habitantes no ano de 2000,
o que sugere a associação da exposição solar com o LES. A radiação
ultravioleta, que comumente exacerba manifestações cutâneas do LES, também pode
ter um papel no seu desencadeamento.
-
Prevalência
O LES é uma doença de
distribuição universal, cuja prevalência tem aumentado nos últimos anos,
provavelmente, em virtude do aprimoramento nas técnicas de diagnóstico, com
maior precocidade na identificação e aumento da sobrevida.
-
Na
população em geral, é de 40-50 casos por 100.000 pessoas;
-
Há
uma preponderância na população feminina, na proporção de 9:1;
-
Nos
EUA, é mais freqüente em mulheres e em negros (chance de 1:250 em mulheres
negras americanas) e, na faixa etária de 15 a 40 anos;
-
A
associação familiar é comum e a coincidência de gêmeos idênticos é de 30%.
Patogenia do Lúpus Eritematoso Sistêmico (LES)
A patogenia do LES está
relacionada com os seguintes processos:
-
Defeito
na remoção de células apoptóticas, o que permite a estimulação do sistema
imunológico por apresentação de autoantígenos.
-
Perda
da autolerância imunológica, condição em que o sistema imunológico do indivíduo
passa a responder a antígenos próprios.
-
Ativação
policlonal de células B dependente de células T auxiliares antígeno-
específicas que passam a produzir anticorpos que lesionam o tecido.
-
Produção
de auto-anticorpos, particularmente anticorpos antinucleares (ANAS). Os ANAS
são direcionados contra diversos antígenos nucleares e são agrupados em quatro
categorias: anticorpos contra histonas, anticorpos contra DNA, anticorpos
contra proteína não histonas ligadas ao RNA, e anticorpos contra antígenos
nucleolares. Os auto-anticorpos tem alta especificidade e afinidade e pertencem
a classe IgG, eles promovem a lesão tecidual que fornece mais auto-antigenos,
perpetuando a resposta auto-imune.
-
Diminuição
da remoção de imunocomplexos: a falta do complemento pode prejudicar a remoção
de imunocomplexos circulantes e de células apoptóticas pelo sistema
fagocitário.
A maior parte das lesões
viscerais no LES decorre da formação de imunocomplexos durante a
Hipersensibilidade do tipo III. Neste tipo de hipersensibilidade há formação de
complexos antígeno-anticorpo na circulação, caso estes não sejam devidamente
removidos podem se depositar em diversos locais do corpo: glomérulos renais,
articulações, pele, coração, superfícies serosas e pequenos vasos sanguíneos.
Uma vez depósitos nos
tecidos, os complexos iniciam uma reação inflamatória por dois mecanismos: (1)
ativação da cascata do complemento- pela produção de fatores quimiotáticos, que
direcionam a migração de leucócitos e monócitos e liberação de anafilotoxinas,
que aumentam a permeabilidade vascular; e (2) ativação de neutrófilos e
macrófagos por meio dos receptores Fc.
Os imunocomplexos podem
promover também a agregação plaquetária o que amplifica o processo inflamatório
e inicia a formação de microtrombos. A lesão inflamatória decorrente é
denominada vasculite.
Sinais
clínicos:
As lesões mais freqüentes são de natureza
inflamatória e devem-se à deposição ou formação in situ de imunocomplexos em
tecidos, seguidas de ativação do complemento. O padrão inicial se caracteriza
por sintomas inespecíficos como mal-estar, fadiga,febre baixa, perda de peso,
linfadenomegalia. A composição do quadro pode variar bastante de um paciente
para outro. Pode acometer vários órgãos de forma cíclica ou persistente, pode
ser de forma aguda ou crônica, com períodos de remissão e exacerbação.
Comprometimentos:
1)
Cutâneo: mais comum
eritema malar (característica lesão em asa de borboleta na face), fortemente
associada à fotossenssibilidade; Lesões agudas são eritematosas, maculares,
papulares ou mesmo bolhosas, predominantes em áreas expostas ao sol. Lesões
discóides, uma forma de lúpus cutâneo crônico, iniciam-se por pápulas ou placas
eritematosas que se tornam espessadas, aderidas, com centro hipopigmentado.
Alopecia.
2)
Articular: Cerca de
90% dos pacientes se apresentam com dor articular, alguns com artrite (mãos,
punhos e pés).
3)
Hematológico: A anemia hemolítica é
um critério diagnóstico. Ao longo da evolução mais da metade dos casos cursarão
com leucopenia e linfopenia.
4)
Renal:
Glomerulonefrite de intensidade e gravidade variadas, causada pela deposição de
imunocomplexos nos glomérulos renais. Proteinúria, cilindrúria anormal ou pelo
aumento dos níveis séricos de creatinina.
5)
Neurológico: tem
apresentação variável sendo classificada pelo Colégio Americano de Reumatologia
em dois tipos de manifestações neuropsiquiátricas: Comprometimento do SNC e
Comprometimento do SNP
6)
Serosas: Dor torácica,
derrame pleural e alterações geralmente assintomáticas no pericárdio.
7)
Pulmonar: A pneumonite
lúpica se manifesta por dispneia, tosse que pode ser produtiva, febre,
eventualmente cianose. A radiografia mostra infiltrado alveolar difuso. A
hemorragia alveolar é extremamente grave e pode ser maciça, mas é rara.
8)
Cardíaco: Pode ocorrer
endocardite, com insuficiência da valva mitral. O diagnóstico clínico de
miocardite é incomum, pode evoluir para insificiência cardíaca. A aterosclerose
é a causa mais frequente de comprometimento coronário, que tem sido relacionada
à crônica atividade inflamatória de pacientes lúpicos.
9)
Vascular: As
vasculites podem acometer vasos de diferentes calibres, principalmente os
pequenos, podendo causar manifestações diversas relativas a isquemia e necrose
tecidual em determinados órgãos, sobretudo, mucosa oral ou nasal e na pele,
mais na extremidade dos dedos
10) Digestório: um quinto dos pacientes apresenta
hepatomegalia ou esplenomegalia. Há quadros que de abdome agudo em deve se
lembrar de vasculite mesentérica. Evolução para peritonite crônica é muito
rara. Pancreatite aguda pode ocorrer em raros casos. Dor abdominal, náuseas e
vômitos são mais frequentemente observados como efeitos adversos da terapia
medicamentosa.
11) Ocular: A conjuntivite e a vasculite retininana são
os acometimentos mais freqüentes.
12) Endócrino: Irregularidades no ciclo menstrual podem
ocorrer em períodos de inflamação sistêmica, mas a fertilidade não está
alterada. A menopausa precoce é descrita em pacientes com LES, possivelmente
relacionada à presença de anticorpos contra-antígenos ovarianos.
13) Muscular: redução de massa magra em pacientes com
LES, decorrente do descondicionamento físico e da corticoterapia.
Diagnóstico:
São de grande utilidade os critérios do
Colégio Americano de Reumatologia para a classificação do LES que exigem a
presença de quatro ou mais itens de uma lista de 11, apresentam sensibilidade e
especificidade em torno de 96% e tiveram sua última modificação em 1997.
1. Eritema malar
2. Lesão discóide
3. Fotossensibilidade: exantema (erupção)
cutâneo decorrente de exposição à luz solar
4. Úlceras orais/nasais: usualmente são
indolores.
5. Artrite: caracterizadas por dor e edema ou derrame articular
6. Serosite: pleuris (atrito pleural
auscultado por médico ou imagem de derrame pleural) ou pericardite (atrito
pericárdico ou imagem de derrame pericárdico).
7. Comprometimento renal: proteinúria persistente ou cilindrúria anormal.
8. Alterações neurológicas: convulsão ou psicose
9. Alterações hematológicas: anemia
hemolítica ou leucopenia ou linfopenia ou plaquetopenia.
10. Alterações imunológicas: Ac anti-DNA nativo ou anti-Sm ou Ac
antifosfolípide baseado em: a) níveis anormais de IgG ou IgM anticardiolipina
b) teste positivo para anticoagulante lúpico ou teste falso-positivo para
sífilis, por no mínimo seis meses.
11. Anticorpos antinucleares: título anormal de Ac antinuclear por
imunofluorescência indireta.
FATORES
ANTINUCLEARES (FAN): Método: Imunofluorescência indireta. Indicação: teste de triagem para doenças auto-imunes e lúpus
eritematoso sistêmico (LES)
Exames complementares:
hemograma, creatinina, coagulograma, urina tipo I, radiografia do tórax,
dosagem séricas de proteínas do sistema complemento.
Tratamento
Informação, bem como o
apoio psicológico ao paciente e familiares, de forma que os pacientes possam
aderir ao tratamento e a grande maioria terá boa evolução e qualidade de vida.
O tratamento se inicia
com medidas gerais.
A atividade física
(controle de sintomas depressivos, redução de fadiga, dores difusas, distúrbio
do sono e melhora do condicionamento físico).
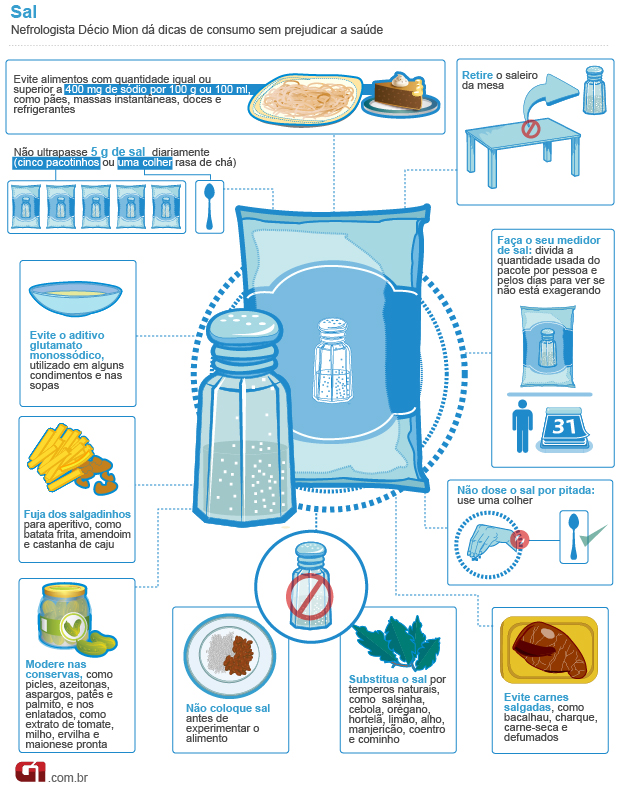
A alimentação
equilibrada, que garante aporte proteico e cálcio, que evita excessos no
consumo de sal, carboidratos e lipídios.
A proteção contra luz
solar e outras fontes de irradiação ultravioleta (UV), é capaz de prevenir
ativação da doença.
Tratamento Medicamentoso
Antimaláricos: agem
como poupador de corticoide e também colabora no controle da dislipidemia e na
redução da hipercoagulabilidade, comumente presente.
AINH: habitualmente
são efetivos no controle de manifestações articulares leves e serosites.
Corticosteroides
Essa medicação tem
diversas indicações no tratamento da LES e deve ser administrada em dose baixa para
controle da doença,
Talidomida: Indicada
para lesões cutâneas não responsivas ao tratamento usual.
Imunoglobulina
intravenosa: Indicada para plaquetopenia grave.
Anticoagulantes
Imunossupressores
Prognóstico
Sinais clínicos podem
prover informações prognósticas sobre envolvimento geral e de órgãos
principais.
Nas últimas décadas a
sobrevida no LES aumentou muito – sendo por volta de 85% em dez anos, mas
variam de acordo com condições sócio-econômicas e outros fatores.
A mortalidade tem
padrão bimodal – nos primeiros anos ocorre principalmente por infecção, seguida
de grave atividade renal ou em SNC após vários anos, por doenças
cardiovasculares associadas a arteriosclerose, relacionada parcialmente à
corticoterapia, mas também à inflamação crônica.